Cesárea electiva versus parto vaginal

Introducción
En un mundo donde la operación cesárea se ha transformado en una de las intervenciones quirúrgicas más frecuentes1, y donde desde años recientes las propias embarazadas exigen, en ocasiones, el derecho a ser operadas de cesárea en vez de tener un parto vaginal (cifra estimada entre 4 y 18%)2,3, cabe desde todo punto de vista (no sólo académico y/o científico) preguntarse si la vía del parto es indiferente o no para la madre y su recién nacido.
Como los primeros filósofos que admiraban la naturaleza y los fenómenos que en ella ocurrían, la primera observación que se puede hacer es que la operación cesárea no parece ser el medio de reproducción que la naturaleza ha elegido para la especie humana. Si así fuera, nuestra especie se habría extinguido poco después de ponerse de pie el primer hombre sobre la tierra.
La segunda observación que puede hacerse es que aún cuando los riesgos inherentes a la cirugía han disminuido a lo largo de los años, hoy existen países con menor tasa de cesáreas que otros y, sin embargo, presentan similar resultado perinatal. Así, el argumento de que el aumento de esta intervención quirúrgica trae consigo beneficios para los recién nacidos no es necesariamente cierto.
La tercera observación es que la operación cesárea significa mayores costos y mayor número de días de hospitalización.
Por otra parte, es claro que existen hoy indicaciones de operación cesárea que son reconocidas por todos (ejemplos de ello incluyen la placenta previa, feto en presentación transversa, desprendimiento prematuro de placenta con compromiso hemodinámico, sufrimiento fetal con condiciones obstétricas que no permiten el parto vaginal, y ciertas malformaciones fetales), y que permiten salvar a la madre y al niño/a4.
Adicionalmente, existen indicaciones que evitan riesgos asociados al parto vaginal como es el caso de fetos en presentación podálica5,6, fetos extremadamente grandes, infección materna por HIV o por virus herpes genital en el momento del trabajo de parto, o antecedente de múltiples cicatrices uterinas previas4.
Operación cesárea en el mundo
La Organización Mundial de la Salud (OMS) estableció en 1985 un nivel aceptable de partos vía operación cesárea en 15%, basándose en los índices de menor riesgo materno-perinatal observados en países desarrollados7. Esta cifra no se ha actualizado, pero muchos pensamos hoy que un nivel aceptable está alrededor de un 20%. En la actualidad, Chile es un ejemplo en el mundo en términos de los indicadores de salud materna, perinatal e infantil que puede exhibir, evidenciando una relación gasto/eficiencia muy favorable en comparación a países desarrollados. Si bien Chile ha alcanzado cifras que lo colocan en un nivel privilegiado a nivel mundial, a pesar de gastar en salud significativamente menos que la mayor parte de los países desarrollados e incluso que países de la región latinoamericana, de no tener aborto legalizado y de usar menos anticoncepción que otros países, lo cierto es que Chile muestra también una de las cifras más altas de operación cesárea en el mundo (40%)8.
La operación cesárea en Chile es más frecuente en los sistemas privados de salud que en el sistema público9, donde se atiende la mayor parte de los partos. De acuerdo al Ministerio de Salud (MINSAL), las tasas de cesárea en los últimos 5 años bordean el 60% para las pacientes beneficiarias del sector de las aseguradoras privadas de salud (ISAPRE) y el 30% para pacientes beneficiarias del asegurador público, FONASA.
En el mundo, la operación cesárea también ha aumentado significativamente en los últimos años, y la mayor parte de ese incremento contempla un mayor número de cesáreas primarias (cesáreas electivas en primigestas), sobre todo en Estados Unidos3. Las principales indicaciones de operación cesárea son distocias del trabajo de parto, cesáreas previas, presentación podálica y sufrimiento fetal agudo. Entre las causas del incremento de la intervención se reconocen el uso masivo de la monitorización electrónica de la frecuencia cardiaca fetal, el aumento de las intervenciones en edades gestacionales menores, el aumento de embarazos e intervenciones consiguientes en mujeres de más de 40 años que se embarazan y el número creciente de pacientes que tienen una cesárea previa. Existen además factores no médicos que influyen en la liberalidad con que hoy en día se indica la intervención, los que quedan de manifiesto especialmente en los sistemas privados de salud.
Entre los factores no médicos que probablemente influyen en una mayor proporción de cesáreas, se incluyen la solicitud por parte de la paciente y su familia debido a temores sobre el bienestar materno-neonatal, el temor al dolor del trabajo de parto y el argumento de autonomía para tomar decisiones terapéuticas como la vía de parto (todo esto en el contexto de una relación médico paciente cada vez mas horizontal)10,11. Adicionalmente, contribuyen el sistema de trabajo en la práctica obstétrica nacional, que permite que los médicos ginecólogos obstetras estén en un sitio y tengan una paciente en trabajo de parto en otro diferente, la "agenda" de pacientes y médicos, la experiencia y los temores del equipo de salud, y el progresivo cuestionamiento al actuar médico (reflejado en un proceso de judicialización de la medicina que continúa en aumento)11,12. Según cifras de la Fundación de Asistencia Legal Médica de Chile (FALMED), hasta el año 2007, un 26% de los juicios contra médicos correspondió a la especialidad de obstetricia y ginecología.
Diferentes publicaciones han demostrado que el aumento de la operación cesárea no se relaciona con mejoría del pronóstico perinatal. De hecho, y por el contrario, este procedimiento se ha relacionado con mayor necesidad de uso de antibióticos en el puerperio, con mayor morbilidad y mortalidad materna, así como con mayor morbilidad y mortalidad fetal y neonatal, prematurez y mayor número de hospitalizaciones de los recién nacidos en unidades de cuidado intensivo neonatal13,14,15.
A fin de emitir una opinión fundada respecto a la comparación entre los riesgos y beneficios del parto vaginal y de la operación cesárea electiva, debemos recurrir a la evidencia disponible en la literatura médica.
Estado actual de la evidencia respecto a vía de parto
Una de las principales dificultades que se ha manifestado a la hora de analizar este tema se debe a la ausencia de estudios de buena calidad que logren comparar adecuadamente la opción de parto vaginal con la opción de cesárea electiva. Esto en primer lugar obedece a que no necesariamente la opción tomada inicialmente culmina en lo que se planificó. Ejemplo de esto es la cesárea en trabajo de parto por sospecha de desproporción céfalo-pélvica. En este contexto, los diversos reportes que agrupan estudios referentes a esta disyuntiva incluyen trabajos que la mayoría de las veces contemplan grupos de comparación basados en el tipo de parto final y no el planificado (la operación cesárea en trabajo de parto tiene riesgos significativamente mayores que los de la intervención electiva sin trabajo de parto)16,17. Adicionalmente, existen otros factores que dificultan la obtención de conclusiones efectivas, por ejemplo: a) variabilidad en las conductas de manejo habitual por los equipos de salud, b) ausencia de análisis de elementos contundentes, c) escaso poder estadístico de comparaciones que involucran variables menos frecuentes, y d) inadecuada medición de todas las variables relevantes.
Una extensa evaluación de los riesgos de una operación cesárea electiva frente a la intención de parto vaginal en condiciones normales ha sido realizada y reactualizada recientemente por el Colegio Inglés de Gineco-Obstetras17, destacando en ella lo siguiente: a corto plazo la cesárea electiva en una primigesta se asocia a menos dolor perineal y abdominal periparto, menor riesgo de lesión vaginal y menor riesgo de hemorragia obstétrica y compromiso hemodinámico (Tabla I). Sin embargo, llama la atención que a pesar de lo antes mencionado, el grupo de cesárea electiva tiene mayor riesgo de requerir una histerectomía por hemorragia obstétrica y de sufrir paro cardio respiratorio (Tabla I). Adicionalmente, la operación cesárea se asocia a una estadía hospitalaria más prolongada en comparación a la opción de parto vaginal, aún incluyendo en este último grupo a las pacientes que terminan en cesárea intraparto. En la última revisión publicada de estas guías, la información disponible no ha evidenciado diferencias en cuanto a complicaciones quirúrgicas urológicas o del tracto genital, infección puerperal y de herida operatoria, algunas complicaciones médicas mayores y admisión a unidad de cuidados intensivos ni complicaciones anestésicas.
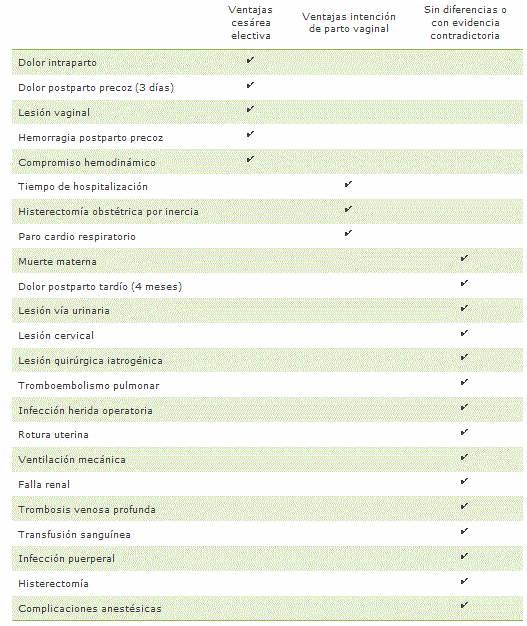
Fuente: NICE clinical guideline, 13217.
Tabla I. Potenciales ventajas y desventajas maternas de la cesárea electiva versus intención de parto vaginal.
Aún cuando la evidencia es contradictoria o insuficiente en relación al riesgo de muerte materna (Tabla I), es importante destacar que esto se refiere a un primer parto donde se compara cesárea electiva versus intención de parto vaginal. Basta aumentar el número de cesáreas después de la primera para que los riesgos de morbilidad y mortalidad se eleven significativamente. De hecho, existen varios reportes recientes que muestran estancamiento o aumento de los índices de mortalidad materna en diferentes países, en los últimos años, atribuible a los problemas de placenta previa, acretismo placentario y rotura uterina, relacionados con las cicatrices de cesáreas previas18.

Fuente: NICE clinical guideline, 13217.
Tabla II. Potenciales ventajas y desventajas neonatales de la cesárea electiva versus intención de parto vaginal.
Desde el punto de vista neonatal la situación es claramente favorable a la opción de parto vaginal, evidenciándose un menor ingreso a UCI neonatal en comparación a aquellos niños nacidos a través de una cesárea electiva (Tabla II). Adicionalmente, la evidencia disponible no muestra beneficios de la operación cesárea para el riesgo de encefalopatía hipóxico isquémica, hemorragia intracraneal, morbilidad respiratoria neonatal, mortalidad neonatal o Apgar <7 a los 5 minutos (Tabla II).
A largo plazo, la cesárea electiva se asocia a menor incontinencia de orina evaluada a los 3 meses del postparto y a menor riesgo teórico de prolapso uterino o vaginal. No hay diferencias en el riesgo a largo plazo de incontinencia fecal, dolor abdominal o perineal, depresión postparto o dispareunia (dolor con las relaciones sexuales).
A los datos anteriores deben agregarse otros antecedentes. Estudios de cohorte retrospectivos han mostrado que una gran parte de las complicaciones observadas en el grupo de mujeres que acceden a una opción de parto vaginal, provienen de aquellas pacientes que terminan su gestación en una cesárea en trabajo de parto. De hecho, en comparación con las mujeres que tienen un parto vaginal, las pacientes con cesárea en trabajo de parto muestran un riesgo elevado de endometritis puerperal (OR 21,2; IC 95% 15,4-29,1), transfusiones sanguíneas (OR 4,4; IC 95% 2,7-7,1) y trombosis venosa profunda (OR 3,9; IC 95% 1,7-8,9)19. No es de extrañar que la comparación entre cesárea electiva y cesárea en trabajo de parto favorezca a la primera con un menor riesgo de morbilidad febril puerperal (RR 0,3; IC 95% 0,2-0,7), hemorragia postparto precoz (RR 0,5; IC 95% 0,4-0,8), lesión traumática intraoperatoria (RR 0,1; IC 95% 0,01-0,4) y morbilidad materna en general (RR 0,4; IC 95% 0,3-0,6)20. Sin embargo, es interesante notar que aún así la cesárea electiva posee un riesgo mayor de morbilidad febril puerperal (RR 2,2; IC 95% 1,1-4,5) en comparación con todas las pacientes que tuvieron una opción de parto vaginal, incluyendo aquellas que terminaron en cesárea intraparto20. Al igual que en otras publicaciones, el único beneficio evidenciado en el grupo de mujeres con cesárea electiva fue un menor riesgo de hemorragia postparto precoz (RR 0,6; IC 95% 0,4-0,9) en comparación con la opción de parto vaginal, independientemente del modo de parto final.
Un estudio canadiense en mujeres primíparas con embarazos únicos mostró, en cambio, aumento del riesgo de paro cardíaco, hematomas de herida operatoria, histerectomía, infecciones puerperales, complicaciones anestésicas, tromboembolismo venoso y hemorragia que requería histerectomía, en pacientes que tuvieron una cesárea primaria electiva21.
Del mismo modo, si una mujer tiene varios partos y ellos son por operación cesárea, las nuevas cesáreas, desde la tercera en adelante, se realizan a menor edad gestacional, lo que incrementa los riesgos neonatales. De hecho, estos riesgos aumentan cada vez que esa intervención se realiza antes de las 39 semanas cumplidas22.
Conclusiones y recomendaciones generales
El buen juicio clínico que complementa las conductas de manejo habitual con la actualización constante del marco teórico de una especialidad, está especialmente influenciado por la experiencia personal en la disciplina obstétrica. Además, siempre existen factores individuales que pueden modificar la decisión de la vía de parto; por ejemplo: edad, índice de masa corporal, planes reproductivos, valores personales y contexto cultural, así como experiencias traumáticas previas y trastornos psiquiátricos.
Así, aún cuando existan múltiples estudios comparativos, las posibilidades de modificación de conductas a nivel individual en obstetricia dependerán además de factores subjetivos internos. Por lo tanto, probablemente los cambios que tengan más impacto en esta área correspondan a los establecidos por el diseño adecuado de normas de práctica clínica y auditorías a nivel institucional.
Los datos disponibles y analizados en relación a parto vaginal y cesárea se basan fundamentalmente en comparaciones indirectas, pero existen algunas recomendaciones generales que son, de acuerdo a ella, indiscutibles: una operación cesárea electiva no debe realizarse antes de las 39 semanas de gestación (en un primer embarazo) y, definitivamente es una mala opción si la mujer planea tener más de un niño. Además, la evidencia muestra categóricamente que la incidencia actual de la operación cesárea puede reducirse, sin comprometer los resultados maternos o perinatales.
Recomendaciones que debemos considerar para lograr una reducción del número de intervenciones son las siguientes: educación que implemente medidas para fortalecer el deseo de la paciente y de los equipos médicos para obtener un parto normal, diagnóstico correcto de trabajo de parto, educación sobre las técnicas de inducción de trabajo de parto, uso apropiado del registro electrónico de la frecuencia cardíaca fetal, permanencia del médico en el sitio donde se desarrolla el trabajo de parto (a través de la creación de grupos de trabajo y concentración en un sitio), educación para reducir el miedo a los juicios de malpractice, uso adecuado de anestesia de conducción, crítica de los pares a través de auditorías periódicas de las intervenciones, registros colectivos y personales, implementación de segunda opinión para decisión de operación cesárea (cuando es factible), adiestramiento de especialistas en parto vaginal operatorio, protocolos e incentivos institucionales, guías de atención o normas, y reconocimiento formal de especialidades y subespecialidades médicas.
Es necesario, por lo tanto, promover contenidos educativos a la población en general, relativos al embarazo y parto, de modo de desmitificar así la idea de la operación cesárea como la alternativa ideal de parto.
Referencias
Martin J, Hamilton B, Sutton P, Ventura S, Menacker F, Kirmeyer S et al. Births: Final data for 2005. Natl Vital Stat Rep. 2007 Dec 5;56(6):1-103. ↑ | PubMed |
National Institutes of Health. State-of-the–science conference statement: Cesarean delivery on maternal request. March 27–29, 2006. Obstet Gynecol. 2006 Jun;107(6):1386-97. ↑ | PubMed |
MacDorman MF, Menacker F, Declercq E. Cesarean Birth in the United States: Epidemiology, Trends and Outcomes. Clin Perinatol. 2008 Jun;35(2):293-307, v. ↑ | CrossRef | PubMed |
Villar J, Carroli G, Zavaleta N, Donner A, Wojdyla D, Faundes A, et al. Maternal and neonatal individual risks and benefits associated with caesarean delivery: multicentre prospective study. BMJ. 2007 Nov 17;335(7628):1025. Epub 2007 Oct 30. ↑ | CrossRef | PubMed | PMC |
Hannah ME, Hannah WJ, Hodnett ED, Chalmers B, Kung R, Willan A, et al. Outcomes at 3 months after planned cesarean vs planned vaginal delivery for breech presentation at term: the international randomized Term Breech Trial. JAMA. 2002 Apr 10;287(14):1822-31. ↑ | CrossRef | PubMed |
Hannah ME, Whyte H, Hannah WJ, Hewson S, Amankwah K, Cheng M, et al. Maternal outcomes at 2 years after planned cesarean section vs planned vaginal birth for breech presentation at term: the international randomized Term Breech Trial. Am J Obstet Gynecol. 2004 Sep;191(3):917-27. ↑ | CrossRef | PubMed |
Appropriate technology for birth. Lancet. 1985 Aug 24;2(8452):436-7. ↑ | PubMed |
Belizán JM, Althabe F, Barros FC, Alexander S. Rates and implications of caesarean sections in Latin America: ecological study. BMJ. 1999 Nov 27;319(7222):1397-400. ↑ | PubMed | PMC |
Murray S. Relation between private health insurance and high rates of caesarean section in Chile: qualitative and quantitative study. BMJ. 2000 Dec 16;321(7275):1501-5. ↑ | CrossRef | PubMed | PMC |
American College of Obstetricians and Gynecologists. ACOG Committee Opinion No. 386 November 2007: cesarean delivery on maternal request.Obstet Gynecol. 2007 Nov;110(5):1209-12. ↑ | CrossRef | PubMed |
Besio M. Cesarea versus parto vaginal. Una perspectiva ética Rev Med Chil. 1999 Sep;127(9):1121-5 ↑ | PubMed |
Al-Mufti R, McCarthy A, Fisk NM. Obstetricians' personal choice and mode of delivery. Lancet. 1996 Feb 24;347(9000):544. ↑ | CrossRef | PubMed |
Villar J, Valladares E, Wojdyla D, Zavaleta N, Carroli G, Velazco A, et al. Caesarean delivery rates and pregnancy outcomes: the 2005 WHO global survey on maternal and perinatal health in Latin America. Lancet. 2006 Jun 3;367(9525):1819-29. ↑ | CrossRef | PubMed |
Levine EM, Ghai V, Barton JJ, Strom CM. Mode of delivery and risk of respiratory diseases in newborns. Obstet Gynecol. 2001 Mar;97(3):439-42. ↑ | CrossRef | PubMed |
Alexander JM, Leveno KJ, Hauth J, Landon MB, Thom E, Spong CY, et al. National Institute of Child Health and Human Development Maternal-Fetal Medicine Units Network. Fetal injury associated with cesarean delivery. Obstet Gynecol. 2006 Oct;108(4):885-90. ↑ | CrossRef | PubMed |
Viswanathan M, Visco AG, Hartmann K, Wechter ME, Gartlehner G, Wu JM et al. Cesarean Delivery on Maternal Request. Evidence Report/Technology Assessment No. 133. Rockville, MD: Agency for Healthcare Research and Quality. 2006. ↑ | Link |
NICE clinical guideline No. 132. Caesarean section. Manchester, United Kingdom: National Institute for Clinical Excellence, 2011. ↑ | Link |
Blanchette H. The rising cesarean delivery rate in America. What are the consequences? Obstet Gynecol. 2011 Sep;118(3):687-90. ↑ | CrossRef | PubMed |
Burrows LJ, Meyn LA, Weber AM. Maternal morbidity associated with vaginal versus cesarean delivery. Obstet Gynecol. 2004 May;103(5 Pt 1):907-12. ↑ | CrossRef | PubMed |
Allen VM, O'Connell CM, Liston RM, Baskett TF. Maternal morbidity associated with cesarean delivery without labor compared with spontaneous onset of labor at term. Obstet Gynecol. 2003 Sep;102(3):477-82. ↑ | CrossRef | PubMed |
Liu S, Liston RM, Joseph KS, Heaman M, Sauve R, Kramer MS. Maternal mortality and severe morbidity associated with low risk planned cesarean delivery versus planned vaginal delivery at term. CMAJ. 2007 Feb 13;176(4):455-60. ↑ | CrossRef | PubMed | PMC |
Morrison JJ, Rennie JM, Milton PJ. Neonatal respiratory morbidity and mode of delivery at term: influence of timing of elective caesarean section. Br J Obstet Gynaecol. 1995 Feb;102(2):101-6. ↑ | CrossRef | PubMed |
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Ficha del Artículo
Citación: Farías M, Oyarzún E. Cesárea electiva versus parto vaginal. Medwave 2012 Mar/Abr;12(3) doi: 10.5867/medwave.2012.03.5335
Fecha de envío: 22/1/2012
Fecha de aceptación: 21/2/2012
Fecha de publicación: 1/3/2012
Origen: solicitado
Tipo de revisión: con revisión externa por pares
Autores: Marcelo Farías Jofré(1), Enrique Oyarzún Ebensperger(1)
Filiación: (1)División de Obstetricia y Ginecología, Facultad de Medicina, Pontificia Universidad Católica de Chile, Santiago, Chile
Correspondencia: eoyarzun AT med.puc.cl. doi.
Fuente: mednet.cl
